2023.04.03
音楽家 坂本龍一さんが死去 初期症状がほとんどないと言われる直腸がんについて、医師が分かりやすく解説

- Kindai Picks編集部
16787 View
音楽家・坂本龍一(さかもと・りゅういち)さんが、2023年3月28日に71歳で死去されました。2014年に中咽頭がんを公表して活動休止し、2015年に復帰。2021年の直腸がん公表後も各方面で活動を続けていた坂本さんが罹患した、直腸がんとはどんな病気なのか?近畿大学医学部医学科の上田和毅教授に聞きました。
この記事をシェア

――Q、坂本龍一さんは、2021年6月に直腸がんと診断され、両肺などにも転移し、ステージIV期と公表されていました。直腸がんとはどんな病気なのでしょうか?
上田:大腸がんは、食生活の欧米化(肉食、高脂肪食)に伴い増加傾向にあります。大腸は1.5m〜2mの長さの腸管で「図1」のように区分され、大腸に発生するがんは、結腸がんと直腸がんに大別されます。
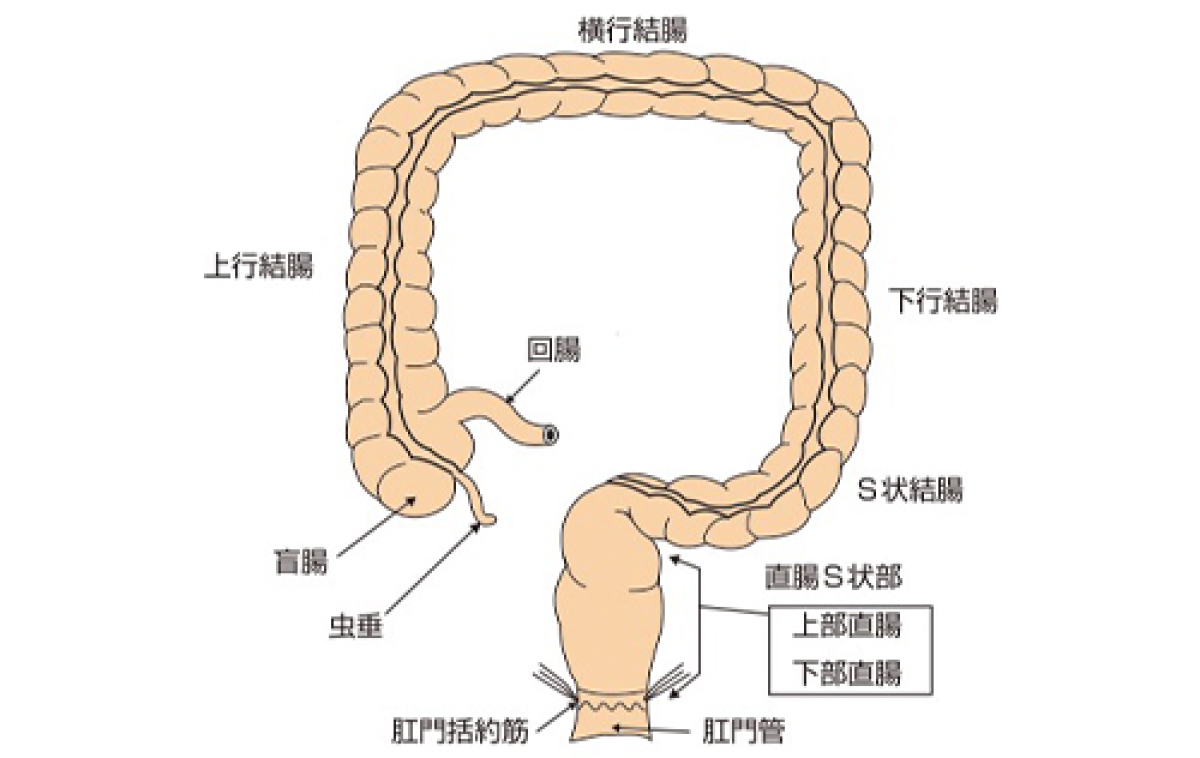
結腸がんは、大腸がんの約60%を占め、ここ20〜30年では特に、S状結腸がんの増加が著しい傾向にあります。
一方、結腸より肛門側に位置している直腸は肛門からおおよそ15〜20cm程度で骨盤内に位置しています。大腸がんのうち直腸がんは約40%で、さほど大きな増加はありません。直腸S状結腸部がんは直腸がんに分類されます。
いずれも粘膜(腸管の内側面)から発生し、次第に深く広がり、粘膜下層、筋層、漿膜下層、漿膜(腸管の外側面)へと進んでいきます。(図2)
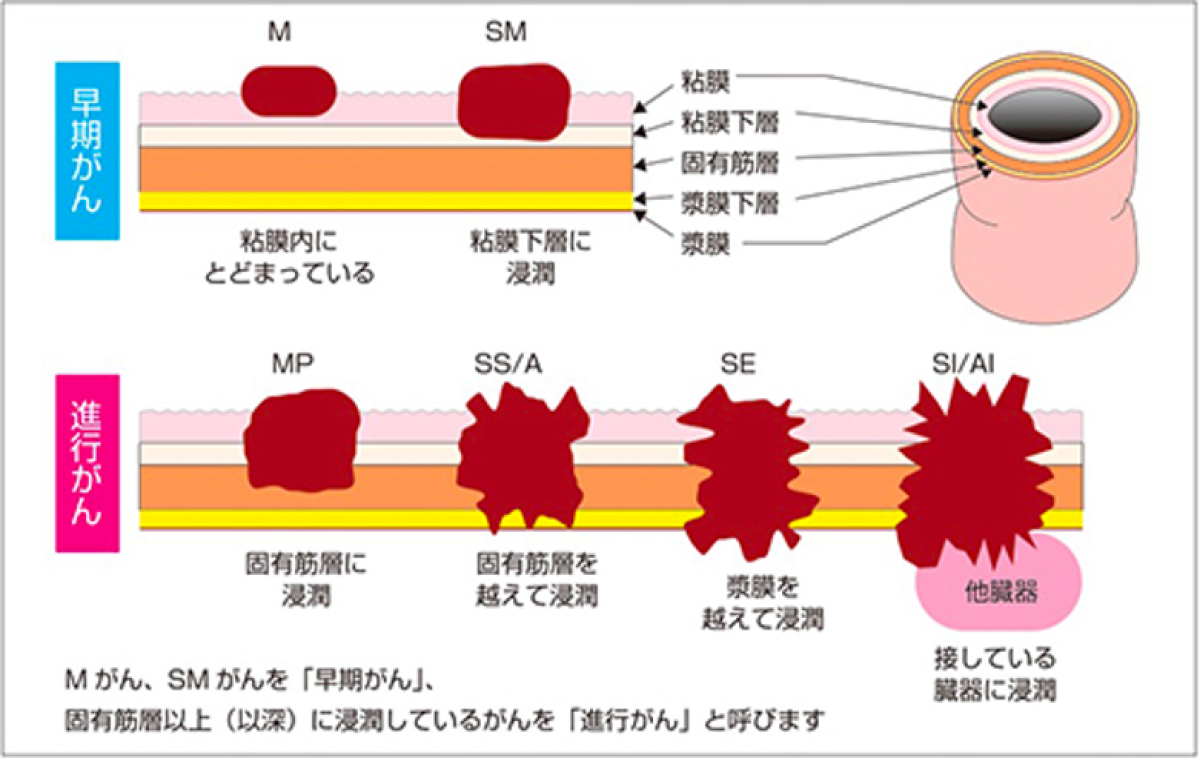
早期がんの定義は、この浸潤の深さ(深達度)が粘膜下層までとされています。そのうち癌が粘膜内にとどまる場合リンパ節に転移することはありませんが、粘膜下層まで浸潤する場合は約10%の割合でリンパ節転移がみられる点に注意が必要です。深達度が筋層を越えると、進行がんと定義されます。深くなればリンパ管、血管を介して癌が遠隔臓器に転移する危険性が高くなります。発生部位に近いリンパ節、さらに血流に乗って肝臓、肺など遠隔臓器に転移することが多くなります。
――Q、初期症状について教えてください。
上田:早期の段階では自覚症状はほとんどなく、気づかないうちに進行していることも多いのが特徴です。直腸は自律神経によって支配されていて、痛みを感じる神経がありません。そのため、何か異常があっても、出血などがあるだけで、全く痛みを感じません。便に血が混じる(血便や下血)、便の表面に血液が付着するなのように、痛みがなく出血するようであれば、これは肛門ではなく直腸を含めた大腸の異常の可能性があります。
――Q、発症リスクに、男女差はありますか?
上田:大腸がん(直腸・結腸がん)の罹患率でみると、全癌腫のうち男性は前立腺がんについで2位、女性は乳がんについで2位となっています。しかし罹患率を男女比でみると男性の方が圧倒的に多くなっています。発症年齢は男女ともに50歳台から罹患率が上昇していき、男性の場合は70歳台後半でピークとなります。一方、女性の場合には80歳台を超えてからピークを迎えます。大腸がんの死亡割合は、部位別のがん死亡者数において、女性は1位。男性は肺がんについで2位の死亡率です。※
疫学的にみると、日本人の平均寿命が延びたことにより、大腸癌の罹患年齢まで到達する方が増えたことと、生活習慣の変化が罹患率、死亡率に影響している可能性があります。
※出典:2021年 国立がん研究センターがん情報サービス「がん統計」(厚生労働省人口動態統計)
――Q、大腸がんは、どのような検査で発見されるのでしょうか?
上田:通常の検診では、便に血が混じっていないかどうかの検査を行います(便潜血検査)。便潜血検査で陽性と判断された場合には、大腸内に出血を起こす原因となる病変がないかを大腸内視鏡検査で直接観察を行います。
大腸内視鏡検査による腫瘍診断は肉眼で確認でき、場合により生検(鉗子で組織を採取して病理医が顕微鏡診断)で確定診断を行います。
検査方法は、内視鏡(長いカメラ)を肛門から挿入し、直腸から盲腸までの大腸全体を詳しく調べる方法です。大腸がんと診断された場合には、胸腹部骨盤造影CTでリンパ節転移や遠隔転移(肝転移・肺転移など)の有無を検査します。場合によりPET-CT検査を追加する場合があります。
直腸がんに対してはMRI検査を追加し、腫瘍の浸潤度やリンパ節転移の検索を行い、より確実なステージ分類を行います。
――Q、坂本さんは2014年に中咽頭がんと診断され、治療の後に寛解し、音楽活動を再開されていました。直腸がんの発症は、寛解していた中咽頭がんと関連があると考えられますか?
上田:おそらく関連性はないと考えます。そもそも中咽頭がんと直腸がんでは発生母地が異なります。私たち医師は、がん医療を評価する時に5年生存率を指標としています。5年生存率とは、がんと診断された患者さんのうち、手術から5年後に生存が確認できた割合を意味しています。坂本さんは、中咽頭がんを放射線治療により6年経過し寛解していたため、関連性は低いと考えます。
――Q、直腸がんを発症した場合、一般的にどのような治療が行われるのでしょうか?
上田:大腸がんは、ステージIII期までは手術療法で治癒が望めます。直腸は骨盤内の狭い空間にあり、膀胱や生殖器などの臓器、動静脈ともに排尿・性機能をつかさどる自律神経などと近接した複雑な解剖学的特性から、手術の難易度が高いとされています。
近年、直腸がんに対しては手術療法に加えて、化学放射線療法や薬物療法(抗がん剤治療)を行うことにより腫瘍を縮小させてから手術を行う。いわゆる集学的治療を行うことにより、根治性を高めることが可能になっています。さらに2018年からはロボット支援下手術(ダヴィンチ手術)が保険収載され、直腸がんのうち約9割が、狭い骨盤腔内で操作ができ、より精緻な手術が可能となるロボット支援下で手術されています。
直腸がんに対する治療は、ごく早期の腫瘍は内視鏡的に切除が可能ですが、手術の基本は直腸前方切除で、癌部を中心に安全域(口側10cm、肛門側に2-3cm)を含めた腸管切除と領域リンパ節郭清を行い、腸管切除端を吻合(縫い合わせ)します。この場合肛門は温存されます。
一方、腫瘍の位置が肛門に近い下部直腸がんでは、早期がんであっても、腫瘍のある直腸を肛門とともにくり抜く手術(マイルズ手術)が必要となるケースがあり、この場合は永久人工肛門が必要になります。
しかし人工肛門に抵抗をもつ患者さんは少なくないため、肛門近傍にできた癌でも、できるだけ肛門を温存する手術療法の開発され臨床応用がされています。

――Q、直腸がんは、基礎疾患の有無や、生活環境によりリスクが高まるがんなのでしょうか?
上田:大腸がんの発生は、生活習慣と大きく関わりがあるとされています。運動不足、野菜や果物の摂取不足、喫煙、飲酒、肥満により大腸がんが発生する危険性が高まります。食生活の欧米化に伴う動物性タンパク質や脂肪分の摂りすぎや、加工肉や赤身肉の摂取により大腸がんが発生する危険性が高くなる可能性があるといわれています。また、頻度は多くありませんが、家族の病歴との関わりもあるとされています。特に家族性大腸腺腫症やリンチ症候群の家系では、近親者に大腸がんの発生が多くみられます。
――Q、直腸がんにならないために、日常生活の中で気をつけるべき点を教えてください。
上田:バランスの良い食事、適度な運動、検査を定期的に受けることです。直腸がんは、初期症状には血便がみられることがあり、痔と間違える方が多いため、何かいつもと違う症状だと感じた場合は病院を受診することをおすすめします。
この記事をシェア











